Рокфеллер тоже вставал в очередь на трансплантацию
Источник: pravmir.ru
 Этой весной исполнилось 30 лет со дня первой в России трансплантации сердца, которую провел академик Валерий Шумаков. Центр им. В.И. Шумакова является лидером по числу выполняемых трансплантаций сердца. В 2016 году были проведены операции по пересадке сердца 132 пациентам, что является абсолютным мировым рекордом среди учреждений, практикующих данный вид трансплантационной помощи.
Этой весной исполнилось 30 лет со дня первой в России трансплантации сердца, которую провел академик Валерий Шумаков. Центр им. В.И. Шумакова является лидером по числу выполняемых трансплантаций сердца. В 2016 году были проведены операции по пересадке сердца 132 пациентам, что является абсолютным мировым рекордом среди учреждений, практикующих данный вид трансплантационной помощи.
О достижениях, острых проблемах и новых технологиях беседуют председатель редакционного совета Правмира протоиерей Александр Ильяшенко и руководитель Центра им. В.И. Шумакова академик Сергей Готье.

Первая трансплантация и табличка в куче мусора
- В этом году исполнилось 30 лет со дня первой в нашей стране трансплантации сердца, расскажите об этом.
- Да, мы отмечаем 30-летие первой трансплантации сердца, выполненной академиком Шумаковым, но первая трансплантация почки была 15 апреля 1965 года. Тогда Борис Васильевич Петровский с командой пересадил этот орган от матери к 19-летнему сыну.
У больного была фамилия – Черепаха. Я это помню так точно, потому что в операционной, где я работал более тридцати лет, висела табличка «В этой операционной 15 апреля 1965 года академик …». Я мою руки и читаю – и так 30 лет…
 Академик Б.Петровский
Академик Б.Петровский
Когда в институте был ремонт, эту табличку вместе с кафелем сшибли. Я нашел ее в куче мусора, и потом она долго лежала в ящике моего стола. А когда директором Центра хирургии стал Юрий Владимирович Белов, а меня избрали почетным профессором, я им подарил эту табличку.
 Академик Г.Соловьев
Академик Г.Соловьев
В 1969 году Петровский организовал институт трансплантации органов и тканей Академии Медицинских наук СССР, чтобы дать дальнейший виток трансплантологии.
Первый директор института – очень известный тогда кардиохирург, академик Глеб Михайлович Соловьев, правая рука Бориса Васильевича Петровского, пробыл директором пять лет. Фигура довольно одиозная, даже будучи в пожилом возрасте, он всегда очень остро выступал на ученых советах с критикой диссертантов.
С 1974 по 2008 годы институт бессменно возглавлял лидер и основатель современной отечественной трансплантологии академик РАН и РАМН Валерий Иванович Шумаков.
 Академик В.Шумаков
Академик В.Шумаков
Раньше за пересадкой печени ездили в Европу
- Какие достижения трансплантологии вы можете отметить?
- Уже 20 лет практикуется пересадка органов у детей – это перелом в трансплантологии и педиатрии. Это важное событие, которое утвердило нашу компетенцию в этом вопросе. Раньше пересадка печени всегда была прерогативой зарубежных клиник, и все наши люди ехали в Европу или еще куда-нибудь, чтобы пересадить ребенку печень.
И если раньше мы отвергали возможность пересадки печени при несовпадении групп крови, то сейчас донор может не совпадать по группе крови с реципиентом, возможно подготовить ребенка специальным образом и использовать этот трансплантат с хорошим прогнозом. Это тоже большое достижение.
В результате того, что посмертное донорство стало реальным, появилась возможность применения разделенных печеночных трансплантатов для сирот, у которых нет родственных доноров.
Только что мы сделали трансплантацию части трупной печени чудесной девочке, которая живет с приемными родителями. Сначала она была прооперирована у нас по поводу порока сердца, и через некоторое время ей сделали трансплантацию печени, так как у нее был цирроз печени.
Уже третий год мы применяем метод лапароскопии для доноров печени. Почку уже давно изымаем у доноров лапароскопически.

Дети часто страдают от безграмотности родителей
- А ведется статистика, сколько люди живут после трансплантации?
- Такая статистика ведется во всем мире. Имеются средние сроки выживания тех или иных трансплантатов. Срок зависит от многих причин: от заболевания, которое привело к трансплантации, от качества самого трансплантата, от склонности больного к атеросклерозу, если это касается сердца. Чем больше появляется больных с пересаженным сердцем, тем больше мы имеем кандидатов на лечение коронарных артерий.
А если говорить о печени, то исходное заболевание очень сильно влияет на последующий прогноз. До недавнего времени мы не имели возможности лечить гепатит С, поэтому люди с этим заболеванием были обречены на прогрессирование этого недуга в течение пяти лет и как следствие – необходимость в ретрансплантации.
Сейчас наступила эра, когда мы можем лечить гепатит С на любой стадии – до операции, после операции.
Многое зависит и от образа жизни человека после трансплантации. Если больной не принимает лекарства, не наблюдается, а потом приезжает с уже нежизнеспособным органом, то приходится только срочно его спасать.
Есть такая поговорка «Умные операции надо делать умным людям». Это особенно характерно для ситуации с детьми – чтобы ребенку спасти жизнь, надо не только пересадить орган, надо, чтобы родители были умными и несли ответственность за дальнейшую жизнь ребенка. Дети часто страдают из-за безалаберности, безответственности, безграмотности родителей. Бывает, что сразу сомневаешься в долговременном успехе, если видишь, что родители социально не адаптированы. Просто поражаешься, как в ХХI веке можно иметь подобные представления о той же гигиене и вообще о воспитании.
К нам часто приезжают младенцы с правосторонней верхнедолевой пневмонией, и их нельзя оперировать по поводу основного диагноза. А почему пневмония? Элементарно! Потому что родители кормят ребенка в лежачем положении, и у него аспирация, то есть пища при вдохе как раз летит в верхнюю долю легкого. Приходится ребенка месяц лечить, а он ухудшается по основному заболеванию. Мы матерям перед госпитализацией объясняем: нельзя кормить ребенка в лежачем положении!
- А как надо?
- Ребенок должен есть сидя! Или хотя бы приподнятым. Попробуйте есть лежа. Получится?

Дэвид Рокфеллер и его семь сердец
- Насколько изменилась технология за эти годы?
- Отпала необходимость некоторых вспомогательных механизмов для поддержки кровообращения, потому что техника выполнения разных манипуляций возросла и времени на трансплантацию стало уходить меньше. Кое-что уже не применяется ни нами, ни нашими зарубежными коллегами. Но принципиально, в той же пересадке сердца, ничего не изменилось.
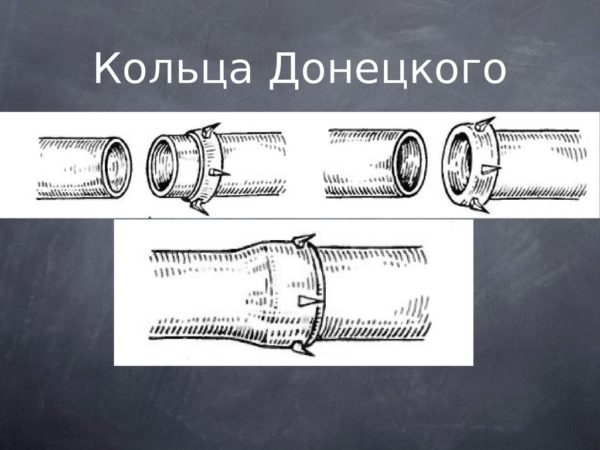
- А при сшивании сосудов не используются какой-то автоматический метод, например, какой-то переходник?
- Автоматическое сшивание сосудов не применяется, хотя разработки велись, например, были кольца Донецкого, но это возможно только с большими сосудами. А как только появился атравматичный шовный материал, т.е. не стало рваного канала от иглы, необходимость в сосудосшивающих препаратах отпала полностью.
Пришить сердце опытному хирургу не сложно, нужно 40 минут. Надо просто уметь это делать. Важно, чтобы сердце было жизнеспособно, и пациент смог выжить.
Например, очень поучительна история Дэвида Рокфеллера, которому шесть раз пересадили сердце и два раза почку. Дожил он до 101 года. Все говорят: «Конечно, он миллионер, он купил эти сердца!» Но первая трансплантация сердца Рокфеллеру была в 1976 году, прошло всего лишь 10 лет после первой трансплантации сердца в мире! Тогда такого опыта как сейчас не было, был большой хирургический риск. Дальше он жил с этим трансплантатом, который постепенно старел, требовалась ретрансплантация, он вставал в лист ожидания.
- Рокфеллер вставал в лист ожидания, как и все?!
- А как? Если к нам приходит пациент, у него наблюдается сердечная недостаточность, но он еще ходит и может поддерживать себя лекарствами, на него никто не бросается сердце пересаживать. А вот когда он начинает ухудшаться, когда появляются показания к трансплантации, то больного ставят в лист ожидания. Это наша практика. Если пациент лежит на механической поддержке сердца в реанимации, то он первый получит трансплантат, а не жизнеспособный больной, который может и год стоять в листе ожидания.
Да, и у нас умирают люди, не дождавшись подходящего трансплантата. Но они были первые кандидаты на трансплантацию. Не то, чтобы перед таким больным было десять человек в очереди, и поэтому он умер, – это неправильное обывательское представление о порядке распределения донорских органов.
За то, что Рокфеллеру пересадили шесть сердец, и он это пережил, и ему спасибо, и докторам, которые это сделали. Потому что каждая повторная трансплантация – это технически очень тяжелая ситуация. Но они с этим справились, и можно сказать только одно – молодцы!
Одну трансплантацию Рокфеллеру сделали через два года после предыдущей, потому что не каждый орган живет 10-15 лет. Опять же, если ситуация экстренная, то тут не до выбора трансплантата, хоть какой пересадить, чтобы сохранить жизнь. А потом уже больного можно лечить – стентировать сосуды, что-то делать с клапанами.
 Рокфеллер
Рокфеллер
- А можно заранее понять, насколько приживется этот орган?
- Конечно, соблюдаются определенные критерии – не надо пересаживать несовместимые по группе крови сердца. Такая практика была и у нас, и во всем мире, но лучше этого не делать, потому что результат заведомо будет кратковременный и потребуется ретрансплантация.
У меня на столе стоит фотография, этому мужчине мы делали одну из первых иногруппных трансплантаций сердца. Совершенно потрясающий мужественный человек! Он был уже на механическом сердце и тут стал умирать. Ему экстренно пересадили третью группу в первую, что в общем-то нехорошо. Да, он перенес отторжение, были и другие проблемы, но он до сих пор жив! Уже пять лет прошло. Конечно, любой процесс отторжения изнашивает орган, возникают показания к ретрансплантации, но пока у него все нормально. Он работает, ведет активный образ жизни, внуков воспитывает.

Большого скачка в донорстве органов нет
- Что самое сложное в современной трансплантологии, какие есть проблемы и трудности в этой области медицины?
- Трансплантология – дело очень сложное и тонкое. Здесь бывают и трудности, и непонимание, и недооценка возможностей человека. Иногда наступает разочарование… Это может быть в любом деле и профессии, но в трансплантологии это особенно проблемно и остро.
В трансплантологии часто все связано с очень тяжелыми обстоятельствами, которые создаются обществом вокруг различных проявлений этой специальности и особенно порядка организации посмертного донорства. Всем известно, что это тонкое дело, на котором спотыкаются новые начинающие программы в регионах. Просто каждый считает, что этим должен заниматься не он, а кто-то другой, тот же глава региона, у которого и так много задач. Но в то же время, если его не долбать по поводу развития трансплантологии, то он так и будет направлять больных на пересадку почек в Москву. А у него самого будет расти количество диализных мест, и он будет горд от сознания, что лечит людей.
Тем не менее, на сегодняшний день донорские программы реализуются в 25 регионах РФ. Планируется, что через пять-семь лет их должно стать 70-75. И за 2016 год количество трансплантаций увеличилось на 15% – для страны это очень много.
Последнее время ситуация и идеологически потихоньку меняется. О результатах пока говорить рано – в новых условиях мы работаем только год, и не все лечебные центры получили лицензию, не все специалисты прошли необходимую подготовку. Я говорю про изменения, которые были внесены в ст. 47 (она посвящена трансплантации) Федерального закона «Об основах охраны здоровья граждан в Российской Федерации», про понятие медицинской деятельности, связанной с донорством органов для трансплантации.
Раньше было прописано, что реаниматолог при определенных, очень однозначных показаниях должен констатировать смерть мозга больного, а вот дальше ничего не было написано. И вот сейчас эта работа «дальше», которая не входит в понятие лечения, ведь это работа с умершим телом для поддержания функции органов, квалифицируется как медицинская деятельность, направленная на сохранение возможностей использования донорского ресурса, и в связи с этим оплачивается.

Пока это все не очень понятно в применении, поэтому большого скачка вперед в донорстве органов нет. Но, может, и не надо двигаться семимильными шагами, поскольку сама инфраструктура недостаточно готова к принятию большого количества пациентов после трансплантации. Но этот барьер, думаю, мы тоже сможем преодолеть.
Сейчас трансплантологов мало, врачей, которые разбираются в лечении этих больных, тоже очень узкий круг, их, конечно, не хватает на местах, поэтому мы своих пациентов всегда принимаем и для коррекции лечения, и для лечения осложнений, и вообще для лечения банальных болезней, которые у этих больных проходят не так, как у обычных людей. У нас есть образовательный центр, к нам из регионов приезжают врачи на обучение порядку оказания помощи этим пациентам.
Важно отметить, что появился реальный алгоритм действий в области трансплантологии. Во всяком случае, все в стране знают, куда направлять человека с сердечной и почечной недостаточностью или с печеночными проблемами. Есть, конечно, те, кто работают по старинке и считают, что трансплантация – последнее дело, и вообще плохо, давайте попробуем помочь человеку без пересадки органа.
Вот это самое плохое. Тем самым резко утяжеляется состояние, и нам приходится работать с больными на поздних сроках с очень запущенными заболеваниями. Иногда мы не добиваемся успеха, эти люди погибают до трансплантации в связи с тяжелым состоянием, с непоправимой запущенностью ситуации.
Раньше о таком нельзя было даже подумать
- Как развивается мировая трансплантология? Происходит что-то неожиданное?
- Ничего неожиданного не происходит, везде идет борьба за максимально возможное использование донорского ресурса. Если раньше, скажем, орган в определенном состоянии считался полностью непригодным, то сейчас обычно его можно реабилитировать, он может ожить – возьмите то же сердце. Мы недавно пересадили сердце от умершего человека 72-летнего возраста, и сердце прекрасно заработало. Раньше даже представить было невозможно, что возможно не то что это сделать, а просто подумать!
- Получается, и доноры постарели, и сами реципиенты постарели. Какой возраст все же критический?
- 75 лет, 72 года – бывают такие реципиенты. У нас недавно была пресс-конференция, посвященная нашему международному триумфу, когда мы в 2016 году вышли на первое место в мире, выполнив 132 трансплантации сердца. Среди пациентов, приглашенных на эту пресс-конференцию, была девочка 30 лет, которая перенесла две трансплантации сердца – первая была 10 лет назад, и через 10 лет мы ей сделали вторую трансплантацию. И была женщина 72 лет, которая сидела рядом со мной и рассказывала корреспондентам, что сейчас она чувствует себя значительно лучше, чем до трансплантации.
- О том, что трансплантология сильно продвинулась, говорит тот факт, что женщины с пересаженным сердцем рожают детей?
- С пересаженным сердцем у нас только один случай. Но с пересаженный почкой и печенью – много.
- Потрясающе! Как они выдерживают? Это же такая нагрузка на организм!
- Как они выдерживают! А как мы выдерживаем? Контролируется и тщательно подбирается вся лекарственная терапия. Этих женщин мы наблюдаем чаще и пристальней следим за их состоянием.

Другие новости:
- Московский Зоопарк проведет благотворительную акцию «Зверята для ребят»
- В филиале НМИЦ ТИО им. В.И. Шумакова в г. Волжский началось оказание высокотехнологичной медицинской помощи.
- Еженедельная статистика трансплантаций